 Fale com a SBCe
Fale com a SBCe RESUMOS DO VIII SIMPÓSIO DE CEFALEIA
Cefaleia na emergência: o que eu devo saber
Andressa Regina Galego
Faculdade de Medicina de São José do Rio Preto, São José do Rio Preto, São Paulo, Brasil
Resumo
A cefaleia é uma queixa muito comum. Sabe-se que a prevalência estimada ao longo da vida é elevada (94% dos homens e 99% das mulheres). Pacientes com cefaleia representam 4,5% dos atendimentos em unidades de urgência, sendo o quarto motivo mais frequente de consulta nestas unidades3.
Existem alguns sinais de alarme, os “red flags”, para que uma cefaleia possa ser considerada secundária: presença de sintomas sistêmicos, história de neoplasia, déficit neurológico, início súbito ou agudo, idade maior que 50 anos, cefaleia precipitada por exercício físico, gravidez, imunossupressão, dentre outros.
Manejo na unidade de emergência
Os objetivos do tratamento são o alívio da dor e exclusão de cefaleias secundárias. De acordo com a Sociedade Brasileira de Cefaleia temos quatro cenários clínicos para manejo e tratamento das principais cefaleias encontradas na prática clínica.
Cenário 1: cefaleia aguda recorrente
Cefaleia do tipo tensional episódica, enxaqueca, cefaleia em salvas. Não há necessidade de realização de exames complementares1,5. O manejo clínico se baseia no uso de analgésicos, anti-inflamatórios não esteroidais, além de orientação de medidas educativas. Nos casos de enxaqueca, podemos dividir o tratamento baseado na duração da dor: inferior ou superior a 72 horas. Nos casos em que a dor tem duração inferior a 72 horas: antieméticos, dipirona, cetoprofeno. Caso após 1 hora não haja melhora, deve-se utilizar triptanos1,6. Nos casos em que paciente chega à urgência com dor há mais de 72 horas, preconiza-se o mesmo tratamento descrito anteriormente, associado à dexametasona. Não havendo melhora, utilizar clorpromazina1. Nas cefaleias em salvas1,7: Administrar oxigênio a 100%, em máscara sem recirculação, com fluxo de 10- 12 l/min durante 20 minutos.
Cenário 2: cefaleia crônica não progressiva
Migrânea crônica e cefaleia tensional crônica. Nestas duas situações pode-se usar clorpromazina1. Salientar ainda a importância de evitar o uso de opioides8,9, além do uso excessivo de medicação, uma vez que estes contribuem para cronificação da dor.
Cenário 3: cefaleia crônica progressiva
Diagnósticos etiológicos mais comuns3: neoplasia intracraniana, hematoma subdural crônico, abscesso cerebral, hipertensão intracraniana idiopática, meningites, dentre outras. Deve-se atentar que é de fundamental importância o reconhecimento desta pelo médico assistente.
Cenário 4: cefaleia aguda emergente
Na presença de cefaleia e febre devemos nos atentar desde as mais simples infecções sistêmicas (resfriado, dengue, sinusite), até as mais graves e letais: meningite, encefalite, abscesso cerebral. Na presença de cefaleia súbita associada a sinais de alerta, excluir condições como hemorragia subaracnóidea aguda, hemorragia intraparenquimatosa, hidrocefalia aguda, trombose venosa cerebral 1,10. Reconhecer prontamente estes quatro cenários possíveis na sala de emergência é de suma importância na prática clínica.
Referências
1- PROTOCOLO NACIONAL PARA DIAGNÓSTICO E MANEJO DAS CEFALEIAS NAS UNIDADES DE URGÊNCIA DO BRASIL - 2018
- Bigal ME, CA, Speciali JG. Epidemiology of headache in two primary care units. Headache. 2000;40(3):241-7.
- Friedman BW, Lipton RB. Headache emergencies: diagnosis and management. Neurol Clin 2012; 30: 43-59.
- Headache Classification Committee of the International Headache Society (IHS). The international classification of headache disorders, 3rd edition. Cephalalgia 2018, 38(1): 1-211.
- Queiroz LP, Silva Junior AA. The Prevalence and Impact of Headache in Brazil. Headache 2015; 55(S1): 32-38.
- Marmura MJ, Silberstein SD, Schwedt TJ. The Acute Treatment of Migraine in Adults: The American Headache Society Evidence Assesment of Migraine Pharmacotherapies. Headache 2015; 55: 3-20.
- Robbins MS, Starling AJ, Pringsheim TM, Becker WJ, Schwedt TJ. Treatment of Cluster Headache: The American Headache Society Evidence-Based Guidelines. Headache 2016; 56: 1093-1106.
- Lipton RB, Bigal ME. From episodic to chronic migraine. In: Borsook D, May A, Goadsby PJ, Hargreaves R, editors. The migraine brain: imaging structure and function. New York: Oxford University Press; 2012.
- May A, Schulte LH. Chronic migraine: risk factors, mechanisms and treatment. Nature Reviews Neurology 2016; 12: 455-464.
- Swadron SP. Pitfalls in the management of headache in the emergency department. Emerg Med clin North Am 2010; 28: 127-147.
Andressa Regina Galego
e-mail: andressagalego@hotmail.com; ORCID: https://orcid.org/0000-0003-1609-3486
Mulher: migrânea menstrual
Eliana Meire Melhado
Faculdade de Medicina de Catanduva, São Paulo, São Paulo, Brasil
Resumo
Migrânea apresenta predomínio feminino numa proporção homem:mulher 1: 2-3.(1)
Migrânea menstrual
A migrânea na mulher encontra-se na classificação internacional de cefaleia, dividida em migrânea menstrual verdadeira, migrânea relacionada à menstruação e migrânea sem aura não menstrual.6,7
Migrânea menstrual verdadeira sem aura ou com aura
Crises de migrânea sem/com aura, que ocorrem exclusivamente no período compreendido entre dois dias antes do início da menstruação até o final do fluxo menstrual3,4 da menstruação em pelo menos dois de três ciclos menstruais e em nenhuma outra época do ciclo.
Migrânea relacionada à menstruação sem aura ou com aura:
Migrânea com exacerbação no período menstrual, que ocorre em qualquer parte do ciclo, com exacerbação da frequência e/ou da intensidade no período perimenstrual.,2,3 As crises ocorrem exclusivamente nos dias 1+2 (ie, dias –2 a +3) da menstruação em pelo menos dois de três ciclos menstruais e adicionalmente em outras épocas do ciclo.2,3
Migrânea relacionada à menstruação é pior do que a fora do período, quando se consideram estudos com significativa:
- piora da intensidade clínica;
- duração maior;
- incapacidade mais grave;
- presença de pródromos;
- piora da resposta ao tratamento agudo.(4,5)
Tratamento
Para o tratamento, é necessário definir a paciente: se está em idade fértil, usando ou não contraceptivos; se está na perimenopausa, fazendo ou não terapia de reposição hormonal; se apresenta sintomas associados pré-menstruais ou dismenorreicos; se apresenta comorbidades.
O tratamento inclui o não farmacológico com medidas gerais (relaxamento, terapia cognitivo-comportamental, fisioterapia, acupuntura, exercícios físicos, higiene do sono e dieta adequada).
O uso de medicações preventivas e sintomáticas deve ser avaliado e indicado pelo profissional médico.(2,6)
Miniprofilaxia
O tratamento preventivo de curto prazo para migrânea menstrual verdadeira ou migrânea relacionada à menstruação é discriminado a seguir.
|
Anti-inflamatórios não hormonais: |
|
Naproxeno sódico |
|
Ibuprofeno |
|
Cetoprofeno |
|
Nimesulide |
|
Crises agudas: pode usar triptanos |
|
Triptanos |
|
Sumatriptano |
|
Naratriptano |
|
Em crises agudas: pode usar anti-inflamatórios. |
Tratamento preventivo de uso contínuo
Há muitas drogas utilizadas como medicamentos preventivos.
|
Beta-Bloqueadores Propranolol, atenolol |
|
?Antagonistas do canal de cálcio |
|
?Anticorpos monoclonais |
|
?Neuromoduladores |
|
?Antidepressivos |
|
–ATCs*, Duais |
|
-Nutracêuticos |
|
–Riboflavina (B2) |
|
–Magnésio (Mg++) |
|
–Toxina botulínica A |
|
–Inibidores das ECAs |
|
–Bloqueadores dos receptores de angiotensina |
|
–AINHs |
Obs: ATCs=antidepressivos tricíclicos, ECAs=enzima conversora de angiotensina
Tratamento da crise de migrânea
Terapêutica sintomática é usada para diminuir a duração e a intensidade de uma crise individual e os sintomas associados de náusea e de vômito, fotofobia, fonofobia e eventualmente outros sintomas como a osmofobia. Pode ser realizada com naratriptano, rizatriptano, sumatriptano e zolmitriptano; ácido acetilsalicílico, clonixinato de lisina, ibuprofeno e naproxeno sódico.(7,8,9,10)
Tratamento hormonal
Contraceptivos
A estratégia terapêutica hormonal mais comumente adotada é o uso contínuo (estendido) de anticoncepcionais por seis a 12 semanas (duas a seis cartelas de 21 pílulas ou mais)(11,12).
As estratégias abaixo podem ser usadas em mulheres que e não usam AO:
- Estradiol transdérmico (TD) 100 µg cada 2 dias – 5 a 7 d (3 adesivos)
- Estradiol gel percutâneo: 1,5mg – 2 dias AM – 7 dias
- 0,9 mg estrogênio equino conjugado/dia - 9 dias
Na contraindicação de contraceptivos com etinilestradiol (capítulo sobre acidente vascular encefálico) pode ser usada a minipílula com levonorgestrel 30 µg; a pílula de progesterona de média dosagem com desogestrel 75 µg; o implante subdérmico de etonogestrel 68mg; e o endoceptivo de levonorgestrel 52mg.(13)
É preciso alertar as mulheres para contracepção adequada e eficaz e às vezes o médico pode prescrever ácido fólico quando prescrever medicamentos perigosos(14)
Conclusões
Migrânea menstrual: Diagnosticar corretamente
Migrânea – atinge até 40% das mulheres em idade reprodutiva
Em centros de cefaleia - pelo menos 70% das mulheres com enxaqueca relatam associação menstrual de suas crises.
Avaliar caso a caso
- O tratamento é individualizado
- Se intervenções hormonais forem necessárias, tratar em conjunto com ginecologia
É necessário tratar a Cefaleia na mulher (diagnosticar se é migrânea ou outras) e não apenas a migrânea menstrual.(14)
Referências
1-Rasmussen BK, Breslau N. Epidemilogy. In: Olesen J, Tfelt-Hansen P, Welch KMA, editors. The headaches. New York: Raven Press; 1993. p. 169-73.
2--Headache Classification Subcommittee of the International Headache Society. The International Classification of Headache Disorders 3nd edition. Cephalalgia, 2018.
3-Macgregor EA. Menstrual migraine: towards a definition. Cephalalgia. 1996; 16(1):11-21.
4-Hutchinson SL, Silberstein SD. Menstrual migraine: case studies of women with estrogen-related headaches. Headache, 2008; 48:S131-41.
5-Brandes JL. The Influence of Estrogen on Migraine: A Systematic Review. JAMA. 2006; 295(15):1824-30.
6-Silberstein SD, Merriam GR. Sex hormones and headache. J Pain Syntom Manage. 1993; 8(2):98-114.
7-Association of Reproductive Health Professionals. What You Need to Know. Women and Migraine. Women and Migraine Updated August; 2009: 1-2.
8-Tepper SJ. Tailoring management strategies for the patient with menstrual migraine: focus on prevention and treatment. Headache. 2006; 46(suppl 2):S61-8.
9-Ferrar, MD, Goadsby PJ, Roon KI, Lipton RB. Triptans (serotonin, 5-HT1B/1D agonists) in migraine: detailed results and methods of a meta-analysis of 53 trials. Cephalalgia. 2002; 22(8):633-58.
10-Pringsheim T, Davenport WJ, Dodick D. Acute treatment and prevention of menstrually related migraine headache: evidence-based review. Neurology. 2008; 70:1555-63.
11-MacGregor EA . Oestrogen and attacks of migraine with and without aura. The Lancet Neurology. 2004; 3:354-61.
12-Calhoun AH. A novel specific prophylaxis for menstrual-associated migraine. South Med J. 2004; 97(9):819-22.
13-Melhado EM. Tratamento hormonal da cefaleia na Mulher. Cefaleia na Mulher. Ed Atheneu 2011
14-Calhoun A- Migraine Treatment in Pregnancy and Lactation pregnancy. Curr Pain Headache Rep (2017) 21:46 - DOI 10.1007/s11916-017-0646-4
Eliana Meire Melhado
e-mail: neurosharebrazil@gmail.com; ORCID: https://orcid.org/0000-0003-3699-1064
Cefaleia cervicogênica e bloqueio anestésico
José Geraldo Spezziali
Faculdade de Medicina de Ribeirão Preto, Universidade de São Paulo, Ribeirão Preto, São Paulo, Brasil
Resumo
Na Classificação das Cefaleias da Sociedade Internacional de Cefaleia (ICHD-3) encontramos a Cefaleia Cervicogênica no capítulo 11.2.
11.2 Cefaleia atribuída a transtorno cervical
11.2 Cefaleia atribuída a transtorno cervical
Descrição: Cefaleia causada por um transtorno não traumático envolvendo qualquer estrutura do pescoço, incluindo elementos ósseos, musculares e outros tecidos moles. Codificada em outro local: A cefaleia causada por trauma cervical é classificada em 5. Cefaleia atribuída a trauma ou lesão cefálica e/ou cervical.
11.2.1 Cefaleia cervicogênica
Exclui-se as seguintes condições, que são codificadas em outro local:
- Cefaleia associada de forma causal com fontes cervicais de dor miofascial (pontos-gatilho miofasciais). Cefaleia associada à dor miofascial cervical é um diagnóstico do Apêndice da classificação e, portanto, está aguardando evidências para que esse tipo de cefaleia possa ser confirmada como cefaleia cervicogênica.
- Cefaleia do tipo tensão (cervical/nucal) que é considerada um tipo de cefaleia primária com características próprias.
Descrição da cefaleia cervicogênica
Cefaleia (incluído por mim: cefaleia é a dor entre as regiões supraorbital e a implantação dos cabelos na região nucal) causada por um transtorno da coluna cervical e dos seus componentes ósseos, discais e/ou elementos de tecidos moles, acompanhada habitualmente, mas não invariavelmente, por dor cervical.
Critérios diagnósticos
- Qualquer cefaleia preenchendo o critério C
- Evidência clínica e/ou de imagem de um transtorno ou lesão na coluna cervical ou nos tecidos moles do pescoço, reconhecidamente capaz de causar cefaleia.
- Evidência de causalidade demonstrada por ao menos dois dos seguintes:
- a cefaleia desenvolveu-se em relação temporal com o início do transtorno cervical ou apresentação da lesão
- a cefaleia melhorou significativamente ou desapareceu em paralelo com a melhora ou desaparecimento do transtorno ou lesão cervical
- a amplitude de movimento cervical está reduzida e a cefaleia é piorada significativamente por manobras provocativas
- a cefaleia é abolida após o bloqueio diagnóstico de uma estrutura cervical ou do seu suprimento nervoso
- Não melhor explicada por outro diagnóstico da ICHD-3.
Notas
Achados clínicos e de imagem discutíveis:
- Imagem na coluna cervical alta são comuns em pacientes sem cefaleia; eles são evidência sugestiva, mas não firme, de causalidade.
- Os tumores, fraturas, infecções e a artrite reumatoide da coluna cervical alta não foram formalmente validadas como causas de cefaleia, mas são aceitos como preenchedores do critério B em casos individuais.
- A espondilose e a osteocondrite cervicais podem ou não ser causas válidas preenchendo o critério B, novamente dependendo do caso individual.
- Quando associada com dor miofascial cervical deve provavelmente ser codificada como 2. Cefaleia do tipo tensão; aguardando-se novas evidências, o diagnóstico alternativo de Cefaleia atribuída a dor miofascial cervical que está no Apêndice.
- A cefaleia causada por radiculopatia cervical alta tem sido postulada e, considerando a agora bem compreendida convergência entre as nocicepções cervical alta e trigeminal, essa é uma causa lógica de cefaleia mas dependendo de evidências futuras; por enquanto esse diagnóstico está no Apêndice.
- Características clínicas semelhantes podem surgir nas Cefaleia cervicogênica, Migrânea e Cefaleia do tipo tensão. Tais sintomas incluem: dor com lateralidade fixa; provocação da cefaleia típica através da digitopressão sobre os músculos cervicais e da movimentação da cabeça; irradiação da dor no sentido posterior para anterior. No entanto, embora essas possam ser características de Cefaleia cervicogênica, elas não são peculiares a esse transtorno e não necessariamente definem relações causais. Características migranosas como náusea, vômitos e foto/fonofobia podem estar presentes na Cefaleia cervicogênica, em um nível habitualmente menor que na na Migrânea.
Durante a palestra foram discutidas todas as controvérsias existentes literatura médica sobre o conceito de Cefaleia Cervicogênica bem como a técnica de bloqueio da região cervical que confirma o diagnóstico, sendo considerado tratamento de escolha para essa condição.
Referências
- Headache Classification Subcommittee of the International Headache Society. The International Classification of Headache Disorders. Cephalalgia 2018.
- Dach F, Éckeli ÁL, Ferreira Kdos S, Speciali JG. Nerve block for the treatment of headaches and cranial neuralgias - a practical approach. 2015 Feb;55 Suppl 1:59-71. doi: 10.1111/head.12516. Epub 2015 Feb 3. PMID: 25644836.
José Geraldo Spezziali
e-mail: speciali@drspeciali.com.br; ORCID: https://orcid.org/0000-0001-7244-6464
Acupuntura e migrânea
Jerusa Alecrim Andrade
Universidade Autônoma de Barcelona, Barcelona, Catalunha, Espanha
Resumo
A acupuntura é um recurso terapêutico milenar. Há evidências que desde seus primórdios era utilizada no tratamento de patologias dolorosas. Sua aproximação da medicina ocidental se deu a partir do reconhecimento do seu papel no manejo clínico de pacientes com dor.
Nas últimas décadas houve um progresso tanto nas pesquisas básicas como clínicas com o intuito de demonstrar o papel/eficácia da acupuntura no tratamento da migrânea bem como na busca por elucidação dos mecanismos de ação dessa técnica. Os desafios têm sido grandes. A acupuntura é uma terapia física envolta por uma “aura mágica", sendo uma tarefa árdua a escolha de grupos controle, sobretudo quando o processo envolve o ato de agulhar. Muitos estudos usaram como grupo controle, uma acupuntura “falsa” chamada de sham, fato gerador de muitas polêmicas. Outros fatores que dificultaram a demonstração da eficácia terapêutica da acupuntura foram os seguintes: alta taxa de efeito placebo que sempre está presente nos procedimentos invasivos, a diversidade de critérios diagnósticos e terapêuticos usados nos ensaios clínicos de acupuntura, além da baixa qualidade metodológica de muitas publicações. No entanto, o aumento crescente da qualidade dos ensaios clínicos desenvolvidos nas duas últimas décadas contribuiu para que esses obstáculos fossem parcialmente superados e a eficácia da acupuntura na profilaxia da migrânea episódica fosse demonstrada na última revisão sistemática da Cochrane (2016) com tendo nível de evidência moderada.
Em diversos estudos e em algumas revisões sistemáticas a acupuntura mostrou-se tão eficaz quanto outros medicamentos utilizados na profilaxia da migrânea episódica nos seguintes parâmetros: redução de 50% no número de crises, redução do número de dias com dor, redução da duração das crises, redução dos sintomas associados como náuseas e vômitos, assim como na redução do consumo de analgésicos. Quando comparada aos medicamentos, apresenta outra grande vantagem, uma menor incidência de efeitos adversos.
Cerca de 10 famílias de receptores periféricos e 8 tipos de neuro mediadores foram relacionados ao efeito antiálgico da acupuntura em estudos pré-clínicos. A ação analgésica dessa técnica vem sendo atribuída a seu efeito modulador e neuroplástico nas vias excitatórias ascendentes e sistema modulador descendente da dor.
Em um contexto de alta prevalência da migrânea com grande comprometimento da qualidade de vida de pacientes especialmente em sua fase mais produtiva, precisamos associar recursos terapêuticos com a finalidade de oferecer melhores respostas aos tratamentos instituídos. Considerando as evidências cientificas atuais, a acupuntura deveria ser incorporada na prática clínica como um recurso seguro, eficiente e complementar no tratamento profilático de pacientes com migrânea episódica. Pelo que já sabemos dos possíveis mecanismos de ação sua recomendação deveria ser considerada no tratamento de pacientes com enxaqueca crônica.
Referências
- Urits I, Patel M, Putz ME, Monteferrante NR, Nguyen D, An D, et al. Acupuncture and Its Role in the Treatment of Migraine Headaches. Neurol Ther. 2020;9(2):375-94.
- Alecrim Andrade J. Evaluation of the Efficacy of Acupuncture in the Prevention of Migraine Attacks. PhD thesis. 2011(ISBN: 978-84-490-2952-3):118.
- Zhang B, Shi H, Cao S, Xie L, Ren P, Wang J, et al. Revealing the magic of acupuncture based on biological mechanisms: A literature review. BioScience Trends. 2022;16(1):73-90.
- Trento MMS, Moré AOO, Duarte ECW, Martins DF. Peripheral receptors and neuromediators involved in the antihyperalgesic effects of acupuncture: a state-of-the-art review. Pflugers Arch. 2021;473(4):573-93.
- Lyu Z, Guo Y, Gong Y, Fan W, Dou B, Li N, et al. The Role of Neuroglial Crosstalk and Synaptic Plasticity-Mediated Central Sensitization in Acupuncture Analgesia. Neural Plast. 2021;2021:8881557.
- Meissner K, Fässler M, Rücker G, Kleijnen J, Hróbjartsson A, Schneider A, et al. Differential effectiveness of placebo treatments: a systematic review of migraine prophylaxis. JAMA Intern Med. 2013;173(21):1941-51.
- Linde K, Allais G, Brinkhaus B, Fei Y, Mehring M, Shin BC, et al. Acupuncture for the prevention of tension-type headache. Cochrane Database Syst Rev. 2016;19(4).
- Linde K, Allais G, Brinkhaus B, Fei Y, Mehring M, Vertosick EA, et al. Acupuncture for the prevention of episodic migraine. Cochrane Database Syst Rev. 2016;28(6).
Jerusa Alecrim Andrade
e-mail: jalecrim@uol.com.br; ORCID: https://orcid.org/0000-0001-8189-4154
Tratamento da depressão em cefaleia
Gerardo Maria de Araújo Filho
Faculdade de Medicina de São José do Rio Preto, São José do Rio Preto, São Paulo, Brasil
Introdução
A apresentação tem os objetivos de discorrer acerca da prevalência elevada dos transtornos depressivos (TD) em pacientes com cefaléias crônicas primárias (CCP), bem como apontar os principais fatores de risco e as atuais modalidades de tratamento farmacológico e não-farmacológico.
Desenvolvimento
Estudos apontam para uma comorbidade elevada de TD em pacientes com cefaleias crônicas, chegando a 37,5%. Outros estudos observaram uma prevalência média de 42,4% de cefaleias crônicas (principalmente a enxaqueca e a cefaleia tensional) em pacientes com TD. Pacientes migranosos apresentam risco três vezes maior de apresentar TD quando comparados aos não-migranosos. A presença de história familiar, insônia, maior frequência e intensidade das crises, abuso de analgésicos e altos níveis diários de estresse são os principais fatores de risco para essa comorbidade, acarretando também em piores índices de qualidade de vida. O tratamento farmacológico dos TD em pacientes com cefaleias crônicas primárias pode ser realizado por meio dos antidepressivos inibidores da recaptação de serotonina e noradrenalina (IRSN), tais como a duloxetina, venlafaxina e desvenlafaxina. Há também evidências para a eficácia dos inibidores seletivos da recaptação de serotonina (ISRS) paroxetina, fluoxetina e sertralina e para os antidepressivos tricíclicos (ADT) amitriptilina e nortriptilina. O uso da bupropiona deve ser evitado. O uso de estabilizadores do humor como o valproato, carbamazepina, pregabalina e gabapentina, além do carbonato de lítio e lamotrigina, também apresenta evidências na literatura. As aplicações de toxina botulínica, por exercer bloqueio na musculatura e produzir um alívio dos sintomas dolorosos, estão associados à melhora dos sintomas depressivos. Os riscos e benefícios associados ao topiramato, aos benzodiazepínicos e às drogas “Z” será discutido. As medidas não-farmacológicas envolvem ações de higiene do sono, exercícios físicos regulares, dieta saudável, psicoterapia e estratégias de controle do estresse, tais como exercícios de relaxamento e meditação. Por fim, há evidências positivas envolvendo estratégias de neuromodulação cerebral, tais como a estimulação magnética transcraniana de repetição (EMTr) e a estimulação transcraniana por corrente contínua (ETCC), modulando áreas cerebrais e substâncias envolvidas com a dor.
Conclusões
Em razão da prevalência elevada de TD em pacientes com CCP, são necessários esforços para a melhora da qualidade do diagnóstico e tratamento dessa comorbidade.
Referências
- Silva ASM da, Marco CO de, Moura W da S, Carvalho YVN de, Irber FM, Oliveira VC de, Castaldelli-Maia JM. Prevalência internacional de cefaleia em transtorno depressivo: uma revisão sistemática. HM [Internet]. 2021 Nov. 17 [cited 2022 May 1];12(Supplement):34. Available from: https://headachemedicine.com.br/index.php/hm/article/view/536
- Santos CC dos, Lippi GR. Psychiatric comorbidities in patients with primary headache. HM [Internet]. 2013 Mar. 31 [cited 2022 May 1];4(1):25-30. Available from: https://headachemedicine.com.br/index.php/hm/article/view/366
Gerardo Maria de Araújo Filho
e-mail: filho.gerardo@gmail.com; ORCID: https://orcid.org/0000-0001-7112-8456
Manejo da ansiedade, crises de pânico em cefaleia
Erico Kohl
Faculdade de Medicina de São José do Rio Preto, São José do Rio Preto, São Paulo, Brasil
Introdução
A apresentação tem os objetivos de discorrer acerca do manejo da ansiedade e das crises de pânico em pacientes com cefaleia, identificar as características clínicas mais prevalentes, avaliar os fatores de risco e apontar as atuais modalidades de tratamento farmacológico e não-farmacológico.
Desenvolvimento
Estudos apontam para uma comorbidade elevada dos transtornos ansiosos (TA) com pacientes que apresentam cefaleia e o entendimento dessa correlação pode indicar melhores caminhos terapêuticos. Em termos epidemiológicos, pacientes ansiosos podem apresentar cefaleia em suas diferentes apresentações em ate 60% dos casos. As características centrais do transtorno de ansiedade generalizada são ansiedade e preocupação excessiva (expectativa apreensiva) acerca de diversos eventos ou atividade, ocorrendo na maioria dos dias por pelo menos seis meses. A intensidade, duração ou frequência da ansiedade é desproporcional à probabilidade real ou ao impacto do evento antecipado. O indivíduo tem dificuldade de controlar a preocupação e de evitar que pensamentos preocupantes interfiram na atenção às tarefas cotidianas. A presença de história familiar, insônia, maior frequência e intensidade das crises, abuso de analgésicos e altos níveis diários de estresse são os principais fatores de risco para essa comorbidade, acarretando também em piores índices de qualidade de vida. O manejo terapêutico do transtorno ansioso pode resultar numa diminuição subsequente dos quadros de cefaleia, quando estes são decorrentes da ansiedade. O tratamento farmacológico pode ser realizado por meio dos antidepressivos inibidores da recaptação de serotonina (ISRS) e da recaptação de serotonina e noradrenalina (IRSN), tais como a duloxetina, venlafaxina e desvenlafaxina. Há também evidências para o uso de estabilizadores do humor como o valproato, carbamazepina, pregabalina e gabapentina como terapêuticas adjuvantes aos antidepressivos em casos moderados a grave e nos casos refratários a monoterapia.
Conclusões
Em razão da prevalência elevada dos TA em pacientes com cefaleia, são necessários esforços para a melhora da qualidade do diagnóstico e tratamento dessa comorbidade.
Referências
- Santos CC dos, Lippi GR. Psychiatric comorbidities in patients with primary headache. HM [Internet]. 2013 Mar. 31 [cited 2022 May 1];4(1):25-30. Available from: https://headachemedicine.com.br/index.php/hm/article/view/366
- AMERICAN PSYCHIATRIC ASSOCIATION - APA. Manual diagnóstico e estatístico de transtornos mentais: DSM-5. Porto Alegre: Artmed, 2014.
- KAPLAN, H.I; SADOCK,B.J. (Eds). Compêndio de Psiquiatria Clínica – Ciências do Comportamento e Psiquiatria Clínica. 9ª edição. Porto Alegre:Artmed,2007.
Erico Kohl
e-mail: ericomarqueskohl@hotmail.com ; ORCID: https://orcid.org/0000-0002-5657-6004
Cefaleia crônica diária
Marcelo Cedrino Cicciarelli
Faculdade de Medicina da Universidade Barão de Mauá, Ribeirão Preto, São Paulo, Brasil
Introdução
A migrânea se caracteriza por ser uma enfermidade crônica com manifestações episódicas. A segunda atualização da Classificação Internacional das Cefaleia, publicada em 20041, cunhou o termo migrânea crônica (MC) para designar uma das formas de complicação da migrânea. Já na atualização mais recente, publicada em 20132, criou-se um capítulo específico para a MC. A razão para separar a migrânea episódica (ME) da crônica reside no fato que muitas vezes se torna difícil distinguir crises de cefaleia que ocorrem com alta frequência ou de forma quase contínua. Além disso, as características da cefaleia podem mudar com o aumento da frequência das crises. E finalmente, porque se torna extremamente difícil manter esses pacientes livres de analgésicos e a abordagem terapêutica é, na maioria das vezes, diferente da utilizada na ME 2.
Clínica e diagnóstico
O conceito de MC começou com a primeiras descrições de Ninan Mathew3 nos anos oitenta e de Stephen Silberstein4 que descreveram novos critérios diagnósticos para a cefaleia crônica diária, incluindo a então denominada migrânea transformada. A atual Classificação Internacional da Cefaleias (CIC-3) monta um capítulo específico para MC e a caracteriza como uma dor que ocorre mais do que 15 dias por mês por um período maior que 3 meses sem o abuso de medicações sintomáticas, desde que pelos menos 8 dias do mês a dor apresente características típicas de uma crise migranosa. Durante a anamnese é importante evidenciar a história prévia de ME e seu caráter evolutivo muitas vezes associado à perda das características migranosas. Nesse momento, a dor deixa de ser tão intensa, a pulsatilidade já não é mais tão evidente e as queixas de sintomas associados como náusea e vômitos passam a ser bem mais raras2. (Tabela 1)
Entretanto, o capítulo 8 da CIC-3 contempla a cefaleia pré-existente, que em associação com o uso excessivo de analgésicos promove uma significante piora da frequência da dor. Essa se caracteriza por uma cefaleia que ocorre 15 ou mais dias por mês e sua progressão teve como causa e/ou consequência o abuso regular de medicações sintomáticas (10 ou mais, 15 ou mais dependendo da medicação) por um período maior do que 3 meses. A cefaleia, normalmente, melhora quando o abuso é interrompido2. (Tabela 2)
O paciente com MC apresenta algumas particularidades com relação às suas manifestações clínicas, a cefaleia mostra expressões variáveis. Alterna dores do tipo peso ou pressão que lembram uma cefaleia do tipo tensional com cefaleias tipicamente migranosas e em algumas ocasiões mais intensas que as crises anteriormente episódicas5. Também se observa nesses pacientes a existência de uma constante sensibilidade aos sons e à luminosidade, dor à movimentação da cabeça e sinais de alodinia6. Esse último sintoma, que está presente somente nos ataques do migranoso episódico, aqui se manifesta no período inter-crítico em cerca de 70% dos pacientes7, sugerindo uma sensibilização central crônica8.
Sabemos que a frequência das crises nos pacientes com MC pode ser reduzida, mas se torna difícil estabelecer parâmetros que selecionam pacientes que irão responder melhor às medidas terapêuticas adotadas. Entretanto, algumas evidências da literatura sugerem que o paciente que apresentam a frequência das crises mais perto de 15 do que de 30 dias e aqueles que não possuem sinais de alodinia tem um melhor prognóstico9.
Epidemiologia
Os estudos epidemiológicos mostram que a prevalência global da MC varia entre 0,5-2%, essa variabilidade pode ser explicada pelo fato de os trabalhos terem utilizado diferentes metodologias e critérios diagnósticos (antes e depois da CIC)10. Um estudo brasileiro mostra que a nossa prevalência de cefaleia crônica diária é de 5% e aproximadamente 80% desses pacientes têm o diagnóstico de MC11. A prevalência nas mulheres é 2,5 a 6,5 vezes maior do que nos homens12.
Várias evidências da literatura comprovam que a MC provoca maior impacto na qualidade de vida dos seus sofredores quando comparado aos pacientes com ME ou a pessoas sem cefaleia. Um grande estudo populacional mostrou que pacientes com MC tinham maior índice de massa corporal e menor nível sócioeconômico e educacional do que os paciente com ME13. Um outro trabalho, que analisou a estado empregatício das pessoas, mostrou que os pacientes com MC estavam significativamente mais desempregados, mais aposentados, mais afastados e trabalhavam um menor número de horas do que os pacientes com ME 14.
Os pacientes com MC também têm maior chance de possuir doenças comórbidas, estudos mostram que esses grupo de pessoas apresentam o dobro de probabilidade de ter depressão, ansiedade e dor crônica. Esses pacientes também apresentam uma maior prevalência de transtornos respiratório, hipertensão arterial, dislipidemia e obesidade13.
Fisiopatologia
O mecanismo pelo qual a migrânea se cronifica não está bem estabelecido, acredita-se que seja devido a vários fatores e em diferentes níveis do sistema nervoso. Em última análise parecer ser resultado de uma sensibilização do sistema trigeminal aliada a uma falência dos mecanismos endógenos de analgesia15-17.
Observa-se que alguns grupos apresentam uma tendência para progressão da migrânea, isso ocorre devido a presença de fatores de risco para a cronificação, dentre eles se destacam a frequência das crises, ou seja quanto maior a frequência das crises de migrânea, maior o risco de cronificação, um estudo demonstrou que quando comparados a pacientes com zero a quatro dias de cefaleia por mês, os pacientes com cinco a nove dias têm seis vezes mais chance de desenvolver cefaleia crônica diária, incluindo migrânea crônica, os pacientes com dez a 14 dias de cefaleia apresentam um risco vinte vezes maior18. Outro fator que pode promover o aumento da frequência das crises de cefaleia é o uso excessivo de analgésicos, o risco para desenvolver migrânea crônica é 19 vezes maior nos pacientes que usam excessivamente medicações analgésicas, quando comparados àqueles que não o fazem18. As comorbidades psiquiátricas também constituem um importante fator para a transformação, a migrânea crônica é três vezes mais frequente em pacientes com ansiedade e depressão quando comparados àqueles sem essas condições19, a migrânea também se mostrou mais frequente em pacientes que apresentaram importantes mudanças de vida no último ano, como separação, perdas financeiras e de familiares20. Outras condições como a obesidade21, o ronco22 e o consumo excessivo de cafeína23 também são relatados como fatores que podem levar à cronificação.
Tratamento
O tratamento da migrânea crônica deve ser sempre precedido por cuidadosa revisão do diagnóstico; detecção de possíveis fatores de agravamento e condições associadas; estratificação da gravidade / intratabilidade e monitoração com diário de dor15.
Com relação às medidas terapêuticas da migrânea crônica deve-se sempre priorizar o tratamento profilático em relação ao agudo, caso ocorram crises severas e incapacitantes procura-se estimular a analgesia por métodos não farmacológicos15.
Durante o período chamado de transição que envolve medidas de duração limitada (menor que trinta dias) deve-se promover a descontinuação abrupta do fármaco em uso excessivo, exceto na presença de abuso de barbitúricos, benzodiazepínicos e opioides quando a retirada precisa ser gradual associada à introdução imediata da medicação profilática15. Os sintomas de abstinência podem ser tratados com antieméticos e corticosteroides por curto período, apesar de as evidências quanto à sua eficácia serem limitadas e contraditórias26-26.
Em algumas situações o tratamento do período de transição necessita ser realizado em regime hospitalar, como por exemplo na falta de resposta ao tratamento ambulatorial; na presença de náusea intensa, vômitos, diarreia levando à desidratação e/ou a um distúrbio hidroeletrolítico, o que impediria o tratamento por via oral. A presença de alterações dos dados vitais hemodinâmicos como da pressão arterial e da frequência cardíaca; a impossibilidade de se suspender o uso excessivo dos medicamentos sintomáticos; a necessidade de internação psiquiátrica (risco de agressão, suicídio, exposição moral, psicose grave, desintoxicação de dependentes químicos) ou de uma revisão diagnóstica adequada também são circunstâncias que requerem a hospitalização15.
Poucos medicamentos foram testados para o tratamento preventivo específico da migrânea crônica. A onatoxinabotulinicaA27,28 e o topiramato29,30 têm estudos classe I e nível de evidência A, e o valproato de sódio31 um estudo classe I e nível de evidência B. A duração do tratamento preventivo na migrânea crônica não está estabelecida, porém há dados demonstrando um substancial índice de recidiva em pacientes tratados por períodos inferiores a um ano30,32.
O uso de topiramato no tratamento da migrânea crônica se baseia em dois estudos duplo-cegos, placebo-controlados, aleatórios e grupo-paralelos, que avaliaram pacientes portadores de migrânea crônica com uso excessivo de analgésicos e os resultados mostraram que o topiramato em doses de 50 mg a 100 mg/dia reduziu a frequência dos dias com dor e melhorou a qualidade de vida desses pacientes29-30.
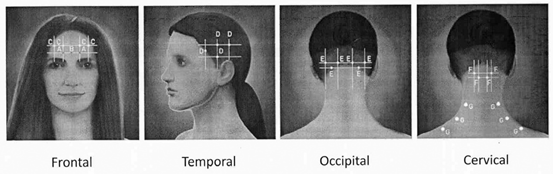
O uso da onatoxinabotulínicaA, única aprovada pela ANVISA para o tratamento profilático da migrânea crônica, em pacientes de 18 a 65 anos está embasado cientificamente em dois estudos (Phase I/II Research Evaluating Migraine Prophylaxis Therapy [PREEMPT I e PREEMPT II]) que utilizaram um novo protocolo, o qual consiste na aplicação da toxina botulínica em 31 pontos da cabeça, pescoço e ombros, as sessões devem ser repetidas a cada 3 meses por no mínimo 2-3 ciclos27,28 (Figura 1). Os resultados demonstraram redução do número de dias com cefaleia, da intensidade e do número de horas de dor, do consumo de triptanas e de outros medicamentos analgésicos, o que promoveu um incremento na qualidade de vida dos pacientes27,28,33. Recentes estudos compararam o efeito da onatoxinabotulínicaA e do topiramato no tratamento profilático da migrânea crônica, as drogas mostraram eficácia semelhante, mas os pacientes que receberam onatoxinabotulínicaA apresentaram menos efeitos colaterais e um menor índice de abandono ao tratamento (classe II de evidência)34.
Recentes estudos compararam o efeito da onatoxinabotulínicaA e do topiramato no tratamento profilático da migrânea crônica, as drogas mostraram eficácia semelhante, mas os pacientes que receberam onatoxinabotulínicaA apresentaram menos efeitos colaterais e um menor índice de abandono ao tratamento (classe II de evidência)34.
Um estudo com valproato de sódio mostrou sua eficácia no tratamento da migrânea crônica, em doses em torno de 1.000 mg/dia31. Outras drogas como a amitriptilina, a gabapentina, a pregabalina, embora tenham mostrado eficácia na cefaleia crônica diária, não foram pesquisadas especificamente para a migrânea crônica15.
A apesar da falta de estudos, exceção feita à acupuntura, a utilização de medidas não farmacológicas como técnicas de relaxamento; higiene do sono; hábitos alimentares regulares e saudáveis; restrição dietética específica para aqueles pacientes que apresentam desencadeantes alimentares; limitação do consumo de cafeína; atividade aeróbica regular; manejo do estresse; terapia cognitiva comportamental e biofeedback devem ser estimuladas no tratamento complementar da migrânea crônica15.
Mais recentemente, os anticorpos monoclonais foram incluídos no arsenal terapêutico para o manejo da MC. Os estudos pivotais com erenumabe subcutâneo (SC) na dose de 70 a 140 mg/mês35, galcanezumabe SC na dose de 240 mg de ataque, seguido de 120 mg/mês36, fremanezumabe SC 225 mg/mês37 e eptinezumabe endovenoso (EV) 100 ou 300 mg a cada 3 meses38 mostraram ser significativamente superiores quando comparados ao placebo na redução nos dias de cefaleia, com perfil de efeitos adversos comparável ao grupo controle.
Tabela 1: Critérios diagnósticos para migrânea crônica CIC – 3 2
|
A. Cefaleia (do tipo tensional-like ou migrânea-like) em > 15 dias por mês por > 3 meses |
|
B. Ocorrendo num paciente que tenha tido pelo menos 5 crises preenchendo os critérios de B a D para 1.1 Migrânea sem aura e/ou os critérios B e C para 1.2 Migrânea com aura. |
|
C. Em > 8 dias por mês por > 3 meses, a cefaleia preenche qualquer um dos seguintes: |
|
1. Critério C e D para 1.1 Migrânea sem aura |
|
2. Critério B e C para 1.2 Migrânea com aura |
|
3. Paciente acredita ter migrânea desde o inicio ou sente alívio com triptano ou devivado do ergot. |
|
D. Não atribuída a outro transtorno. |
Tabela 2: Critérios diagnósticos para cefaleia por uso excessivo de medicação CIC – 3 2
|
A. Cefaleia ocorrendo em > 15 dias por mês em um paciente com uma cefaleia pré-existente. |
|
B. Abuso regular por > 3 meses de uma ou mais medicações que foram utilizadas para o tratamento agudo e/ou sintomático da cefaleia. |
|
C. Não atribuída a outro transtorno. |
Figura 1: Pontos recomendados para aplicação de toxina botulínica em migrânea crônica
Referências bibliográficas
- Headache Classification Subcommittee of the International Headache Society. The International Classification of Headache Disorders, 2nd ed. Cephalalgia 2004; 24 (Suppl 1): S9-160.
- Headache Classification Subcommittee of the International Headache Society. The International Classification of Headache Disorders, 3rd ed. (beta version) Cephalalgia 2013; 33 (9) 629-808.
- Mathew NT, Reuveni U, Pérez F. Transformed or evolutive migraine. Headache 1987; 27: 102-6.
- Silberstein SD, Lipton RB, Sliwinski M. Classification of daily and near-daily headaches: field trial of revised HIS criteria. Neurology 1996; 47: 871-5.
- Guerrero-Peral AL. Migraña crónica: manifestaciones clínicas y diagnóstico diferencial. Rev Neurol 2012; 54 (Supl 2): S21-S29
- Garza I, Schwedt TJ. Diagnosis and management of chronic daily headache. Semin Neurol 2010; 30: 154-66.
- Filatova E, Latysheva N, Kurenkov A. Evidence of persistent central sensitization in chronic headaches: a multi-method study. J Headache Pain 2008; 9: 295-300.
- Cady RK, Lipton RB, Hall C, Stewart WF, O’Quinn S, Gutterman D. Treatment of mild headache in disabled migraine sufferers: results of the Spectrum Study. Headache 2000; 40: 792-7.
- Manack A, Buse DC, Serrano D, Turkel CC, Lipton RB. Rates, predictors, and consequences of remission from chronic migraine to episodic migraine. Neurology 2011; 76: 711-8.
- Pozo-Rosich P. Migraña crónica: epidemiología e impacto. Rev Neurol 2012; 54 (Supl 2): S3-S11.
- Queiroz LP, Barea LM, Blank N. An epidemiological study of headache in Florianopolis, Brazil. Cephalalgia 2006; 26:122-7.
- Natoli JL, Manack A, Dean B, Butler Q, Turkel CC, Stovner L, et al. Global prevalence of chronic migraine: a systematic review. Cephalalgia 2010; 30: 599-609.
- Lipton RB, Stewart WF, Diamond S, Diamond ML, Reed M. Prevalence and burden of migraine in the United States: data from the American Migraine Study II. Headache 2001; 41:646-57.
- Blumenfeld AM, Varon SF, Wilcox TK, Buse DC, Kawata AK, Manack A, et al. Disability, HRQoL and resource use among chronic and episodic migraineurs: results from the International Burden of Migraine Study (IBMS). Cephalalgia 2011; 31: 301-15.
- Giacomozzi AR, Vindas AP, da Silva Junior AA, Bordini CA et al. Latin American Consensus Guidelines for the Treatment of Chronic Migraine. Headache Medicine. 2012;3(4):150-61.
- Goadsby PJ, Charbit AR, Andreou AP, Akerman S, Holland PR. Neurobiology of migraine. Neuroscience. 2009;161 (2):327-41.
- Lipton RB. Tracing transformation: chronic migraine classification, progression, and epidemiology. Neurology. 2009;72(5 suppl.): S3-S7.
- Katsarava Z, Schneeweiss S, Kurth T, Kroener U, Fritsche G, Eikermann A, et al. Incidence and predictors for chronicity of headache in patients with episodic migraine. Neurology. 2004;62:788-90.
- Tietjen GE, Peterlin BL, Brandes JL, Hafeez F, Hutchinson S, Martin VT, et al. Depression and anxiety: effect on the migraineobesity relationship. Headache. 2007;47:866-75. Comment in: Headache. 2007;47(6):876-7.
- Scher AI, Stewart WF, Buse D, Krantz DS, Lipton RB. Major life changes before and after the onset of chronic daily headache: a population-based study. Cephalalgia. 2008;28(8):868-76.
- Bigal ME, Lipton RB. Obesity is a risk factor for transformed migraine but not chronic tension-type headache. Neurology. 2006;67(2):252-7.
- Scher AI, Lipton RB, Stewart WF. Habitual snoring as a risk factor for chronic daily headache. Neurology. 2003;60(8): 1366-8.
- Scher AI, Stewart WF, Lipton RB. Caffeine as a risk factor for chronic daily headache: a population-based study. Neurology. 2004;63:2022-7. Comment in: Neurology. 2005;65(1):180; author reply 180.
- Obermann M, Katsarava Z. Management of medication-overuse headache. Expert Rev Neurother. 2007;7(9):1145-55.
- Pageler L, Katsarava Z, Diener HC, Limmroth V. Prednisone vs. placebo in withdrawal therapy following medication overuse headache. Cephalalgia. 2008;28(2):152-6. Comment in: Cephalalgia. 2008; 28(9):999-1000; author reply 1000.
- Zeeberg P, Olesen J, Jensen R. Discontinuation of medication overuse in headache patients: recovery of therapeutic responsiveness. Cephalalgia. 2006;26:1192-8. Comment in: Cephalalgia. 2007; 27(6):568; author reply 568-9.
- Dodick DW, Turkel CC, DeGryse RE, Aurora SK, Silberstein SD, Lipton RB, et al; PREEMPT Chronic Migraine Study Group. Onabotulinumtoxina for treatment of chronic migraine: pooled results from the double-blind, randomized, placebo-controlled phases of the PREEMPT clinical program. Headache. 2010;50(6):921-36.
- Diener HC, Dodick DW, Aurora SK, Turkel CC, DeGryse RE, Lipton RB, et al.; PREEMPT 2 Chronic Migraine Study Group. OnabotulinumtoxinA for treatment of chronic migraine: results from the double-blind, randomized, placebo-controlled phase of the PREEMPT 2 trial. Cephalalgia. 2010;30(7):804-14.
- Silberstein SD, Lipton RB, Dodick DW, Freitag FG, Ramadan N, Mathew N, et al.; Topiramate Chronic Migraine Study Group. Efficacy and safety of topiramate for the treatment of chronic migraine: a randomized, double-blind, placebo-controlled trial. Headache. 2007;47(2):170-80. Comment in: Nat Clin Pract Neurol. 2007; 3(8):434-5.
- Diener HC, Bussone G, Van Oene JC, Lahaye M, Schwalen S, Goadsby PJ; TOPMAT-MIG-201(TOP-CHROME) Study Group. Topiramate reduces headache days in chronic migraine: a randomized, double-blind, placebo-controlled study. Cephalalgia. 2007;27(7): 814-23.
- Yurekli VA, Akhan G, Kutluhan S, Uzar E, Koyuncuoglu HR, Gultekin F. The effect of sodium valproate on chronic daily headache and its subgroups. J Headache Pain. 2008;9(1):37-41.
- Pascual J. Chronic migraine: treatment. Rev Neurol. 2012; 54(suppl. 2):S31-8.
- Aurora SK, Dodick DW, Turkel CC, et al.; PREEMPT 1 Chronic Migraine Study Group. OnabotulinumtoxinA for treatment of chronic migraine: results from the double-blind, randomized, placebo-controlled phase of the PREEMPT 1 trial. Cephalalgia. 2010;30(7):793-803.
- Mathew NT, Jaffri SF. A double-blind comparison of onabotulinumtoxinA (Botox®) and topiramate (Topamax) for the prophylactic treatment of chronic migraine: a pilot study. Headache. 2009;49(10):1466-78.
- Tepper S, Ashina M, et al. Safety and efficacy of erenumab for preventive treatment of chronic migraine: a randomised, double-blind, placebo-controlled phase 2 trial. Lancet Neurol. 2017 Jun;16(6):425-434.
- Detke HC, Goadsby PJ, Wang S, Friedman DI, Selzler KJ, Aurora SK. Galcanezumab in chronic migraine: The randomized, double-blind, placebo-controlled REGAIN study. Neurology. 2018 Dec 11;91(24):e2211-e2221.
- Silberstein SD, Dodick DW, Bigal ME, Yeung PP, Goadsby PJ, Blankenbiller T, Grozinski-Wolff M, Yang R, Ma Y, Aycardi E. Fremanezumab for the Preventive Treatment of Chronic Migraine. N Engl J Med. 2017 Nov 30;377(22):2113-2122.
- Lipton RB, Goadsby PJ, Smith J, Schaeffler BA, Biondi DM, Hirman J, Pederson S, Allan B, Cady R. Efficacy and safety of eptinezumab in patients with chronic migraine: PROMISE-2. Neurology. 2020 Mar 31;94(13):e1365-e1377.
Marcelo Cedrino Cicciarelli
e-mail: marcelo@ciciarelli.com.br; ORCID: https://orcid.org/0000-0002-3682-1228
Toxina botulínica e enxaqueca crônica
Caio Vinicius de Meira Grava Simioni
Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo, São Paulo, São Paulo, Brasil
Resumo
A toxina botulínica é utilizada para o tratamento de diversas condições médicas. Na neurologia, já era empregada para o tratamento de distonias, espasmo hemifacial e blefaroespasmo. Em 1994, o conceito de bloqueio da junção neuromuscular prevalecia, de modo que um estudo avaliou a eficácia da aplicação de toxina botulínica nos músculos temporais para o tratamento da cefaleia do tipo-tensão, não revelando benefício quanto à redução da intensidade da dor ou do limiar de dor à pressão1. Comunicação pessoal de Binder WJ, em estudo para avaliação da toxina botulínica para fins cosméticos (tratamento de linhas hiperfuncionais da face) revelou que vários pacientes com migrânea e “cefaleia crônica” obtiveram benefício do tratamento após aplicação da toxina botulínica nas regiões frontal, temporal e/ou glabelar – uma das primeiras observações clínicas da relação entre a toxina botulínica e migrânea2.
Em 2010, os estudos PREEMPT 1 e 2 (Phase III REsearch Evaluating Migraine Prophylaxis Therapy) propuseram-se a avaliar a eficácia do tratamento da migrânea crônica com a toxina botulínica do tipo A. Contava com uma fase inicial, duplo-cega, randomizada com placebo com duração de 24 semanas e outra, aberta, com duração de 32 semanas. Foram feitas 5 aplicações de toxina botulínica, em intervalos de 12 semanas; os pacientes redigiram diários de cefaleia, avaliados por meio de entrevistas telefônicas. As aplicações de toxina botulínica foram feitas em 31 pontos, correspondentes a 7 grupos musculares (corrugador, prócero, frontal, temporal, occipital, cervical e trapézio), somando 155 unidades, com a possibilidade de 40 unidades adicionais, seguindo-se o protocolo “follow the pain”. Houve redução significativa dos dias de cefaleia, dias de migrânea, intensidade e número de horas dor, bem como consumo de analgésicos e triptanos, independentemente da interrupção do consumo excessivo de medicamentos. Os autores concluíram, além disso, que o tratamento com toxina botulínica do tipo A reduz a incapacidade relacionada à cefaleia, melhorando a funcionalidade, vitalidade e condição de saúde geral relacionadas à qualidade de vida3–5.
Nos anos seguintes, consenso latino-americano concluiu que a toxina botulínica do tipo A está indicada para o tratamento da migrânea crônica, assim como a Academia Americana de Neurologia, em seu guideline6,7. No entanto, ainda faltavam dados de vida real, e seguiram-se estudos que revelaram a eficácia da toxina botulínica na redução de dias de cefaleia, dias de migrânea e consumo de medicamentos para as crises8,9. O Estudo COMPEL, internacional, prospectivo, multicêntrico e aberto, com duração total de 112 semanas, utilizou o Protocolo PREEMPT e demonstrou que a toxina botulínica foi eficaz não somente na redução dos dias de cefaleia, mas também na redução de escore em escala de qualidade de vida (HIT-6), no contexto de vida real10.
Em 2018, o guideline da Federação Europeia de Cefaleia, conclui que o tratamento com toxina botulínica do tipo A é eficaz e bem tolerado; devem ser testados 2 a 3 medicamentos profiláticos antes de iniciar-se o uso de toxina e que a aplicação deve seguir o Protocolo PREEMPT11. Em 12 anos no tratamento para migrânea crônica, a toxina botulínica firmou-se como uma das principais terapias, ao lado de topiramato e dos recentes anticorpos monoclonais anti-CGRP12.
Referências
- Zwart, J. A., Bovim, G., Sand, T. & Sjaastad, O. Tension headache: botulinum toxin paralysis of temporal muscles. Headache 34, 458–462 (1994).
- Binder, W. J., Blitzer, A. & Brin, M. F. Treatment of hyperfunctional lines of the face with botulinum toxin A. Dermatol Surg 24, 1198–1205 (1998).
- Dodick, D. W. et al. OnabotulinumtoxinA for treatment of chronic migraine: pooled results from the double-blind, randomized, placebo-controlled phases of the PREEMPT clinical program. Headache 50, 921–936 (2010).
- Aurora, S. K. et al. OnabotulinumtoxinA for treatment of chronic migraine: results from the double-blind, randomized, placebo-controlled phase of the PREEMPT 1 trial. Cephalalgia 30, 793–803 (2010).
- Diener, H. C. et al. OnabotulinumtoxinA for treatment of chronic migraine: results from the double-blind, randomized, placebo-controlled phase of the PREEMPT 2 trial. Cephalalgia 30, 804–814 (2010).
- Giacomozzi, A. R. E. et al. Latin American consensus on guidelines for chronic migraine treatment. Arq Neuropsiquiatr 71, 478–486 (2013).
- Simpson, D. M. et al. Practice guideline update summary: Botulinum neurotoxin for the treatment of blepharospasm, cervical dystonia, adult spasticity, and headache: Report of the Guideline Development Subcommittee of the American Academy of Neurology. Neurology 86, 1818–1826 (2016).
- Khalil, M., Zafar, H. W., Quarshie, V. & Ahmed, F. Prospective analysis of the use of OnabotulinumtoxinA (BOTOX) in the treatment of chronic migraine; real-life data in 254 patients from Hull, U.K. J Headache Pain 15, 54 (2014).
- Pedraza, M. I. et al. OnabotulinumtoxinA treatment for chronic migraine: experience in 52 patients treated with the PREEMPT paradigm. Springerplus 4, 176 (2015).
- Blumenfeld, A. M., Stark, R. J., Freeman, M. C., Orejudos, A. & Manack Adams, A. Long-term study of the efficacy and safety of OnabotulinumtoxinA for the prevention of chronic migraine: COMPEL study. J Headache Pain 19, 13 (2018).
- Bendtsen, L. et al. Guideline on the use of onabotulinumtoxinA in chronic migraine: a consensus statement from the European Headache Federation. J Headache Pain 19, 91 (2018).
- Ailani, J., Burch, R. C., Robbins, M. S., & Board of Directors of the American Headache Society. The American Headache Society Consensus Statement: Update on integrating new migraine treatments into clinical practice. Headache 61, 1021–1039 (2021).
Caio Vinicius de Meira Grava Simioni
e-mail: caiosimioni@gmail.com; ORCID: https://orcid.org/0000-0001-7118-663X

